Trauma e Dissociazione
Eventi avversi e RESILIENZA
A volte la vita riserva delle “brutte sorprese”, eventi imprevisti che generano dolore, angoscia, disorientamento. Ci può essere la sensazione di uno tsunami o un terremoto che distrugge le credenze su di sé e sul mondo e sancisce un varco nella continuità della storia di vita.
La parola “trauma” deriva dal greco τραυμα, ossia ciò che “perfora” la pelle psichica, un tempo protettiva. Sentimenti di shock, incredulità, smarrimento, negazione (“non è successo a me”), estraniamento, si alternano a rabbia, domande pressanti (“perché proprio a me?!”), senso di impotenza, angoscia.
Nel tempo, queste reazioni possono regredire e, a volte, lasciare il posto a miglioramenti nella percezione delle proprie competenze e relazioni, la cosiddetta crescita post-traumatica (Tedeschi & Cahloun, 1996; 2004). Normalmente gli esseri umani sono equipaggiati per fare fronte ad una grande varietà di eventi avversi. Il cervello è predisposto ad elaborare un grande carico di informazioni, trasformandole e integrandole nella rete delle memorie in un processo creativo.
Il cambiamento è comunque inevitabile: dopo eventi devastanti è impossibile, se non dannoso, cercare di ritornare esattamente “come prima”. E’ però possibile cambiare insieme agli eventi in una maniera che permette di continuare a “sentirsi vivi”, di fare progetti, coltivare relazioni nutrienti e percepire la propria esistenza come significativa. Tutto questo viene usualmente definito come “resilienza”.
Trauma Psicologico
Il cosiddetto “trauma psicologico” si verifica quando non c’è la possibilità di elaborare, cioè trasformare e integrare l’esperienza vissuta, di darle un senso e conviverci senza perdere il senso di chi siamo. In questi casi, l’esperienza si frammenta in sensazioni, immagini, pensieri, emozioni sconnesse e violente, che condizionano il modo con cui la persona, successivamente, prenderà parte al banchetto della vita.
Il trauma si cronicizza quando la psiche, proprio per affrontare l’impatto del trauma, mobilita delle strategie di sopravvivenza (risposte di attacco/fuga, congelamento, finta morte, richiamo esasperato dell’aiuto… ma anche la “dissociazione”, di cui si parlerà più avanti) che nell’immediato sono utilissime, ma nel lungo termine possono creare dei danni secondari. In altre parole, il vero problema non è l’evento traumatico in sé, ma ciò che le persone devono fare a se stesse per poterci convivere (Bromberg, 2012; Fisher, 2017; van der Kolk, 2014).
I sistemi diagnostici internazionali (come il DSM-V o l’ICD-10) riconoscono la presenza di disturbi specificamente correlati ad eventi traumatici. Tra questi vi sono:
Disturbo da stress post-traumatico
Il disturbo da stress post-traumatico, i cui sintomi includono:
- senso di ottundimento emotivo (riduzione degli interessi, distacco/estraneità emotiva), amnesia traumatica (incapacità di ricordare aspetti importanti dell’evento), convinzioni negative su di sé e sugli altri persistenti (es. “non ci si può fidare di nessuno”), senso di colpa irragionevole, persistente stato emotivo negativo, incapacità di provare emozioni positive.
- intrusione involontaria di scene del trauma (incubi ricorrenti riguardanti l’evento, “flashback” o sensazione di rivivere l’evento, reazioni fisiologiche marcate a stimoli che assomigliano all’evento, etc.)
- iper-vigilanza (sentirsi sempre tesi e in allerta, scoppi di rabbia, difficoltà di concentrazione, etc.)
- sforzo di evitare tutto ciò che riguarda il trauma (luoghi, persone, sentimenti, pensieri, etc.)
Disturbi dell’adattamento
I disturbi dell’adattamento, che prevedono una risposta emotiva coerente con la presenza di un evento stressante (ad es., una diagnosi oncologica), ma di entità sproporzionata o comunque pregiudicante per l’elaborazione e adattamento all’esperienza. Può includere sintomi di ansia, di depressione, sintomi misti ansioso-depressivi, reazioni di rabbia, disturbi comportamentali.
Sia nel caso del disturbo da stress post-traumatico (DPTS) che nei disturbi dell’adattamento, per porre diagnosi si richiede di specificare la presenza di un evento esterno antecedente ai sintomi. Nel caso del DPTS, bisogna indicare se il soggetto è stato esposto a morte o minaccia di morte, grave lesione, oppure violenza sessuale in prima persona, oppure ha assistito ad eventi nei quali erano coinvolte persone della propria famiglia o amici stretti, oppure ancora si tratta di esperienze ripetute (come nel caso dei soccorritori nei contesti di emergenza). Nel caso dei disturbi dell’adattamento, l’evento cui è stato esposto il soggetto può essere di natura meno drammatica, ma deve comunque provocare stress. Sono diagnosi molto frequenti nel caso delle popolazioni colpite da malattie gravi o invalidanti, come i pazienti oncologici.

Psicotraumatologia contemporanea
Le psicotraumatologia contemporanea, comunque, ritiene che molte altre manifestazioni e disturbi psicologici potrebbero essere legati a traumi non elaborati. Ad esempio, forme croniche di depressione, dipendenza da alcool o sostanze stupefacenti, disturbi del comportamento alimentare, persino alcuni disturbi fisici (ad es., del sistema immunitario), potrebbero dipendere dalle strategie di sopravvivenza messe in atto dalla psiche per fare fronte a traumi gravi e/o antichi (J. Fisher, 2017).
Questo dipende dal fatto che nella reazione al trauma, ciò che si attiva è l’organismo nella sua complessità. Una persona arrabbiata è anche un corpo arrabbiato, una persona spaventata è anche un corpo spaventato. Pensate a quanto può battere forte il vostro cuore se, mentre state guidando serenamente, un bambino vi attraversasse la strada improvvisamente. Ecco, nel trauma questo genere di alterazioni fisiologiche si presenta in forma estremamente intensa e, in molti casi, si cronicizza, sotto forma di “dis-regolazioni psico-biologiche”, specialmente quando allo stress degli eventi si aggiunge la mancanza di conforto e comprensione da parte delle persone di riferimento. Se ciò accade ripetutamente nell’infanzia, ai bambini viene a mancare il contesto relazionale deputato a proteggerli dai pericoli, o quanto meno ad aiutarli ad affrontarli. I bambini si trovano così alle prese con emozioni intense e sconvolgenti, sentendosi “in balìa” di queste alterazioni nel loro corpo, che nel tempo potranno stabilizzarsi sotto forma di uno o più disturbi, a cui non sapranno porre rimedio e che rimarranno per loro stessi incomprensibili (Solano, 2013; van der Kolk, 2015).
Dissociazione
Alla base di molte di queste condizioni vi sarebbe, oltre alla disregolazione psicobiologica, anche un funzionamento psicologico basato sull’uso intenso e costante della dissociazione, cioè sulla disconnessione tra alcuni processi psichici.
Si tratta di una discontinuità nella normale integrazione della coscienza, della memoria, dell’identità, della percezione, della rappresentazione del corpo e del comportamento.
“Dissociazione” è un termine in realtà utilizzato in molte accezioni e richiederebbe una trattazione apposita solo per elencarle tutte.
Semplificando, si può dire che la dissociazione può costituire: un processo volontario e “sano” (ad es. quando focalizziamo l’attenzione sui libri per studiare, non ascoltando più i suoni dell’ambiente circostante), un processo difensivo per tutelare emotivamente il soggetto mentre si trova esposto ad eventi che eccedono la sua capacità di elaborazione, un sintomo di processi patologici già radicati, un disturbo a se stante.
La dissociazione come difesa, o la “fuga quando non c’è via di fuga”, permette di attraversare eventi terribili come se non fossero “realmente accaduti”. È una difesa mentale formidabile. Il problema è che, a volte, diventa una reazione automatica che scatta anche quando non sarebbe necessario. Le persone traumatizzate vivono in uno stato costante di allerta, come se avessero un “rilevatore di fumo” pronto a intercettare ogni minimo segnale di pericolo, facendo scattare le difese di sopravvivenza e/o la dissociazione per scongiurare il rischio di una nuova “ondata dello tsunami”, in una sorta di “guerra preventiva” (Bromberg, 2012).
Impossibilitate a integrare le varie parti dell’esperienza e in balìa di processi difensivi automatici, le persone possono trovarsi a convivere con un senso di autoalienazione e disprezzo di sé laceranti. Si vive in mezzo alla gente, ma non si riesce a partecipare pienamente al banchetto della vita. Per non sentire ciò che è “troppo da sentire”, non si sente affatto. Oppure ci si trova dilaniati da lotte interiori fra parti di sé contradditorie, ad esempio una parte che brama l’amore e si strugge per il desiderio di sentirsi vicino alla persona amata, ed un’altra parte che, contemporaneamente, teme la vicinanza e si sente ingabbiata, dalla stessa persona di cui l’altra parte di sé non può fare a meno (Fisher, 2017).

Disturbi psicologici generati dalla dissociazione
La dissociazione può ingenerare una miriade di potenziali disturbi psicologici, essendo trasversale a molte condizioni cliniche. Al contempo, i sistemi diagnostici internazionali identificano una precisa categoria di sindromi basate sul processo dissociativo, i “disturbi dissociativi”, fra i quali rientrano:
- amnesia dissociativa
- disturbo da depersonalizzazione (sentirsi scollegati dal proprio corpo o dalla propria mente) / derealizzazione (sentirsi estranei o molto distanti , o alieni, rispetto all’ambiente circostante)
- disturbo dissociativo dell’identità (ciò che una volta veniva chiamato “disturbo dell’identità multipla”)
- disturbi dissociativi non altrimenti specificati
Un concetto che non fa parte del vocabolario diagnostico ma che risulta di grande utilità clinica, è quello di “dissociazione strutturale” (van der Hart, Nijenhuis & Steele, 2006). Si tratta di una frammentazione interna profonda fra diversi stati del Sé, eco di una dolorosa lotta per adattarsi a contesti di crescita traumatici. Non si tratta di un disturbo dell’identità, ma di una forma cronica di ricorrere alla dissociazione rispetto ad alcune specifiche parti del Sé. I clinici che trascurano questo aspetto rischiano di misconoscere i loro pazienti, di trattarli come “troppo gravi” o “troppo facili”, fornendo loro dei trattamenti che, nella maggior parte dei casi, risultano inefficaci. La mancanza di efficacia dei trattamenti tradizionali deriva dal fatto che sono pensati per persone “intere”, che possono riflettere e reagire agli stimoli sulla base di una prospettiva più o meno coerente. Invece le persone che hanno subito traumi ripetuti, gravi e/o relazionali, che sono cresciute dentro “contesti traumatogeni”, per definizione non hanno sviluppato la capacità di sintesi e integrazione, e reagiscono agli stimoli attivando una pluralità di risposte emotive, cognitive e comportamentali, che si alternano in rapida successione (ad es., un momento la persona sembra amorevole e serena, il momento dopo diventa ostile e sospettosa), oppure sono compresenti. Sono le parti del Sé collegate alle strategie di sopravvivenza. I pazienti possono iper-identificarsi con alcune di esse, col rischio di “fondersi” nella parte, perdendo di vista il tutto e soccombendo alle risposte automatiche in essa implicate, e tenere una debita distanza da altre (il “non-me”). Talvolta si creano effetti “domino” dove l’attivazione di una delle parti agisce come stimolo attivatore per le altre. In questi casi, l’approccio terapeutico deve puntare, prima di ogni altro obiettivo, a fare luce sugli stati del Sé dissociati, a far apprezzare anche al paziente la complessità della sua vita interna, familiarizzando con ognuna delle varie parti. Solo dopo questo “lavoro sulle parti”, è possibile procedere ad altri step e obiettivi del trattamento.
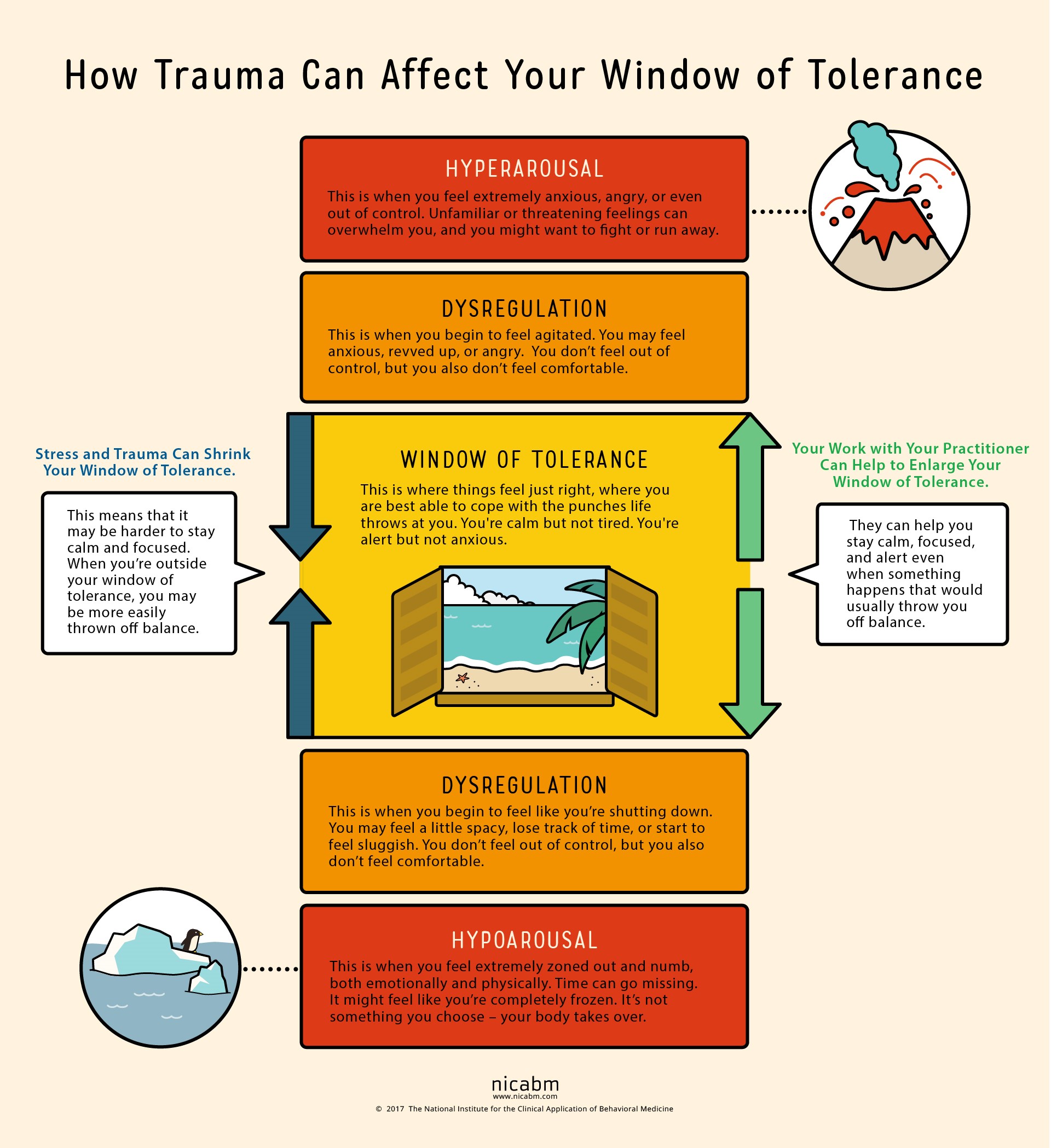
Le risposte della Psicologa
In psicologia clinica sono stati sviluppati interventi specificatamente mirati a migliorare i sintomi dello stress post-traumatico e, più ancora, a rimettere in moto quel naturale processo di elaborazione adattiva che il trauma ha temporaneamente messo sotto scacco. Per farlo però è molto importante capire se si tratta di un evento circoscritto, oppure di una storia di relazioni traumatiche vissute fin dalla più tenera età, nella propria famiglia.
Trauma come evento singolo
Nel primo caso, si parla abitualmente di traumi con la “T” maiuscola, ossia eventi circoscritti (con un “inizio” e una “fine”), molto gravi, come un incidente stradale, un terremoto, assistere ad un omicidio. In questi casi, se la persona, fino al giorno dell’evento traumatico, ha potuto sviluppare una personalità matura ed integrata, allora sarà possibile lavorare in modo mirato con interventi psicologici ad hoc. Per esempio, vi sono degli interventi evidence based particolarmente proficue per questo genere di situazioni. La terapia d’elezione per il trattamento dei traumi psicologici, riconosciuta come tale dall’Organizzione Mondiale della Sanità (OMS), è il metodo EMDR (Eye Movement Desensitization and Reprocessing), che mira a ridurre lo stress e favorire l’integrazione adattiva fra i vari “frammenti dell’esperienza” (immagini, emozioni, sensazioni corporee, convinzioni su di sé).
Sito ufficiale EMDR Italia

Trauma relazionale e trauma complesso
Quando il trauma si sviluppa in modo progressivo e subdolo nella storia di vita, quando ad essere traumatiche sono le relazioni fra il bambino e le persone che si prendono cura di lui, occorre lavorare in modo più ampio sul funzionamento psicologico a 360°. Di solito si consiglia un percorso di psicoterapia a medio o lungo termine, a seconda di quanto le esperienze avverse hanno condizionato lo sviluppo della personalità adulta.
È possibile intervenire in maniera focale sugli aspetti più salienti dell’esperienza relazionale traumatica (ad es., il ricordo della prima volta in cui si vide il padre crollare ubriaco al pavimento) ma questo genere di interventi va sempre collocato in un preciso disegno clinico di più ampio respiro, in quanto l’elemento di maggiore rilievo non sono i “frammenti di esperienza passata” ma i processi psicologici e comportamentali messi in atto nel presente.
Nei cosiddetti traumi dell’attaccamento e nei traumi complessi, bisogna affrontare in primo luogo le conseguenze del trauma nella attualità della vita del paziente.
Non si dovrebbe mai andare a “stanare” i ricordi traumatici fin tanto che la persona non ha stabilizzato un sufficiente senso di sicurezza interna, la fiducia di poter stare bene e la capacità di regolare le proprie emozioni in modo efficace.
Altrimenti, si esporrà la persona ad una sorta di “ritraumatizzazione” inutile e iatrogena, perché viene trascinata via in modo automatico dagli schemi di reazione emotiva, cognitiva, fisiologica e comportamentale, attivati dai nuclei traumatici.
Non c’è la possibilità di distinguere fra il presente (rassicurante) ed il passato (terrificante): è come vivere in un eterno passato/presente, in un incubo vissuto come inaffrontabile e infinito. Solo quando la persona può sentirsi radicata nel suo presente e in grado di affrontare le conseguenze della disregolazione traumatica, allora si può procedere sui ricordi del passato.
Considerando che nel caso dei traumi complessi è altamente probabile trovarsi davanti ad una qualche forma di dissociazione strutturale, nella prima parte del trattamento sarà altresì importante aiutare il paziente a diventarne consapevole e a sviluppare un senso di maggiore accettazione e compassione per le parti di sé vissute come indegne o difettose.
Inoltre, la ricerca clinica e neurobiologica in psicotraumatologia indica come fortemente raccomandata, per il trattamento delle forme di trauma complesso e disturbi dissociativi, l’integrazione dei cosiddetti approcci “top-down” (come le forme più cognitive della psicoterapia) con approcci di tipo “bottom-up”, attenti cioè all’ascolto e alla rielaborazione dell’esperienza somatica.
Questo è auspicabile che avvenga già nel contesto delle sedute di psicoterapia (individuale o di gruppo), come nel caso della psicoterapia sensomotoria (Ogden & Fisher, 2016).”
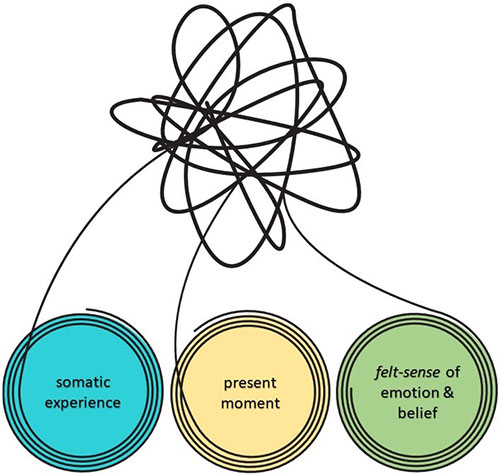
La psicoterapia sensomotoria
La psicoterapia sensomotoria (Ognden & Fisher, 2016), un approccio specificamente sorto per trattare i traumi complessi, tenendo conto delle principali conoscenze in ambito neuroscientifico, della psicotraumatologia e della psicoterapia relazionale, suggerisce di considerare tre fasi nel percorso terapeutico: una prima fase volta alla stabilizzazione e alla valorizzazione delle risorse, dove in sostanza la persona impara a conoscere come funziona il proprio sistema nervoso autonomo e a gestire i picchi di iper/ipo-attivazione emotiva e somatica. Una seconda fase volta alla rielaborazione delle esperienze traumatiche, dove ci si prende il tempo per ascoltare le reazioni traumatiche inscritte nel corpo, supportando il rilascio delle tensioni non più necessarie e lo sviluppo di una posizione di reazione più attiva, eventualmente completando schemi di azione rimasti bloccati. Infine, una terza fase di “integrazione” volta a sostenere la capacità di muoversi nel futuro con senso di vitalità, direzione ed efficacia.
Chiaramente ci si può sempre muovere avanti e indietro fra queste “fasi”, a seconda dell’esigenza specifica momento-per-momento, ma è un valore intrinseco alla psicoterapia sensomotoria la non-violenza, che implica anche il rispetto dei tempi interni di ciascuno e l’avvicinarsi ai nuclei traumatici in modo graduale.
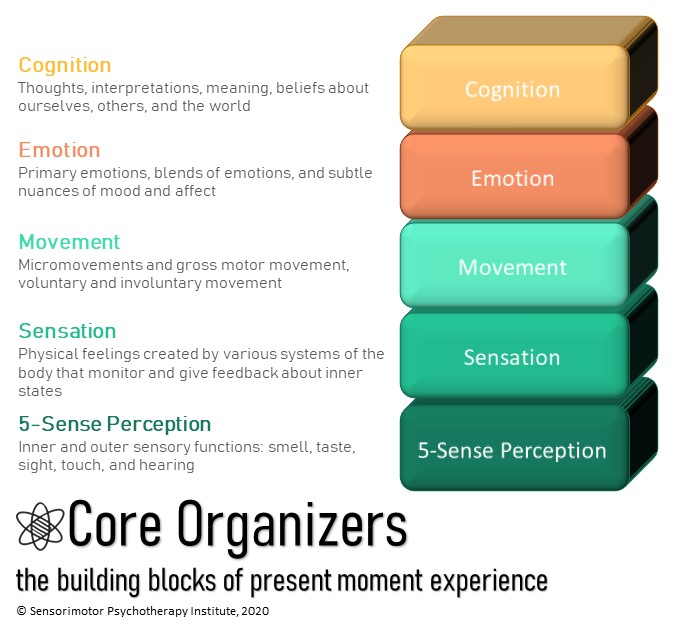
Nella psicoterapia sensomotoria l’attenzione rimane sempre rivolta a intercettare e integrare fra di loro tutti i livelli dell’esperienza (i cosiddetti “5 organizzatori centrali”) che sono: sensazioni del corpo, percezioni dei 5 sensi, emozioni, pensieri o convinzioni, movimenti.
Altri approcci di “Embodiment”
In alcune circostanze, comunque, ciò che fa la differenza è la possibilità per il paziente di fare esperienza del Sé incarnato attraverso canali, contenitori e relazioni molteplici. Per tale ragione, al centro Mera-Gorini proponiamo la possibilità di affiancare alla psicoterapia, anche dei percorsi di mindfulness e trauma-sensitive-yoga, da sviluppare sia individualmente che in gruppo , a seconda delle necessità, seguendo un percorso coerente e sinergico rispetto a quello portato avanti nelle sedute psicoterapiche.
Il Trauma-Sensitive-Yoga (TCTSY) è una pratica efficace e profondamente consapevole dei risvolti traumatici sulle persone e nel loro corpo, aiutando i sopravvissuti a riconnettersi in modo sicuro al loro corpo, in modo da potersi impegnare più pienamente nella propria vita.
Il TCTSY è un approccio validato empiricamente come pratica complementare alla psicoterapia, efficace nel caso di trauma complesso e/o di disturbo da stress post-traumatico (PTSD) cronico e resistente al trattamento. Pur attingendo a forme fisiche di movimento, nel TCTSY l’attenzione resta ben ancorata all’esperienza interna del partecipante, e non a qualsiasi forma di performance fisica. Il supporto del facilitatore TCTSY a fare in modo che ciascun partecipante possa ascoltarsi e , dolcemente, imparare a connettersi ed a rispettare le esigenza del proprio corpo, momento per momento, risulta molto utile soprattutto per quelle persone che faticano nel riconoscere i segnali del proprio corpo, a prendersene cura e a legittimare le proprie scelte.
La Mindfulness (con Associzione Italiana Mindfulness AIM) è una forma di consapevolezza intenzionale ed a cuore aperto dell’esperienza percepibile momento per momento; un processo tenuto e sostenuto da qualità come la gentilezza, la tolleranza, la pazienza ed il coraggio (come basi di una posizione di non giudizio ed accettazione); una pratica di indagine non discorsiva e non analitica dell’esperienza in corso; una consapevolezza marcatamente diversa dalle modalità quotidiane di attenzione; e in generale, una necessità di pratica sistematica per il suo graduale affinamento.
Al Centro Mera-Gorini proponiamo attività “embodied” sia individuali, sia in gruppo. In particolare, realizziamo:
– gruppi di mindfulness e MBSR (Mindfulness Based Stress Reduction)
– gruppi Nāmarūpa Yoga, un insieme di pratiche che unisce l’esperienza dello Yoga (Hatha Yoga e trauma-sensitive-yoga) con la mindfulness
Tutti i percorsi vengono condivisi e coordinati fra di loro, grazie al dialogo costante fra i vari membri dell’equipe, in modo tale che eventuali attività extra-terapeutiche risultino dotate di “senso” e ben integrate nel percorso clinico e di crescita psicologica della persona.
Riferimenti bibliografici
American Psychiatric Association, Ed. it. Massimo Biondi (a cura di), DSM-5. Manuale diagnostico e statistico dei disturbi mentali, Milano: Raffaello Cortina, 2014
Bromberg, P.M. (2012). L’ombra dello tsunami. Milano: Raffaello Cortina.
Fisher, J. (2017). Guarire la frammentazione del sé. Come integrare le parti di sé dissociate dal trauma psicologico. Milano: Raffaello Cortina.
Ogden, P., & Fisher, J. (2016): Psicoterapia sensomotoria. Interventi per il trauma e l’attaccamento. Milano: Raffaello Cortina.
Solano, L. (2013). Tra mente e corpo. Come si costruisce la salute. Milano: Raffaello Cortina.
Van der Kolk, B. (2015). Il corpo accusa il colpo. Mente, corpo e cervello nell’elaborazione delle memorie traumatiche. Milano: Raffaello Cortina.
Van der Hart, O., Nijenhuis, E.R.S., & Steele, K. (2006). Fantasmi nel sé. Trauma e trattamento della dissociazione strutturale. Tr. It. Milano (2010): Raffaello Cortina.
